BELGIUM

Aide aux personnes âgées

Dans la section “Aide aux personnes âgées” vous trouverez des informations utiles sur les pathologies et leurs traitements, sur les Services d’aides et d’accompagnement disponibles, sur les Services de Mobilité dans votre pays, ainsi que des Conseils pour la sécurité chez soi.
Une présentation détaillée portant sur les pathologies concernant les personnes âgées présente des informations sur les symptômes, ses évolutions et les thérapies ; une autre partie contient des informations utiles sur la manière dont la pathologie peut être affrontée.
Pathologies et traitements
Démence
Les chiffres de la démence
La démence concerne 8% des personnes âgées de plus de 65 ans, un pourcentage qui augmente avec le vieillissement, comme le montrent bon nombre de recherches épidémiologiques. On estime que si les personnes vivaient jusqu’à l’âge de 95 ans, une personne sur deux souffrirait de démence, quelle que soit sa forme
On estime par ailleurs que 35 millions de personnes dans le monde souffrent de démence, dont 7,3 millions en Europe. En 2030, on estime que la proportion de personnes âgées atteindra 25% de la population totale.
Qu’est-ce que la démence?
Le mot « démence » se réfère à un groupe de symptômes dû aux pathologies qui détruisent les cellules cérébrales tout en entraînant une détérioration progressive des capacités cognitives. Pour les personnes qui souffrent de démence, ceci se traduit par une détérioration de la mémoire, de l’attention, du discernement, de la parole et du comportement. Pour élaborer un diagnostic de démence, la perte cognitive dans la vie quotidienne doit être évidente.
Les typologies de démence
Le mot « démence » est générique. Il décrit des maladies cérébrales neurodégénératives, qui diffèrent en termes d’étiologie, de symptômes et d’évolution.
Les types de démence les plus importantes sont :
- La maladie d’Alzheimer
- La démence vasculaire
- La démence à corps de Lewy
- La maladie de Parkinson
- La démence fronto-temporale
- Autres typologies de démence
Dans les pathologies mentionnées ci-dessus, la progression de la démence est irréversible. Il y a cependant des catégories de démence qui sont réversibles, lorsque celle-ci est le résultat de maladies métaboliques, de désordre des glandes endocrines ou de lésions cérébrales traumatiques issues de l’action toxique d’une intervention médicale. Ces typologies peuvent être soignées ou stabilisées si l’on traite la cause de la démence.
Maladie d’Alzheimer
La maladie d’Alzheimer est le type de démence la plus répandue, car elle affecte 60-70% des personnes atteintes. Normalement, la maladie d’Alzheimer frappe les personnes âgées de plus de 65 ans et, épargne en général les personnes plus jeunes.
Le nom « maladie d’Alzheimer » vient d’Alois Alzheimer, un neurologue allemand qui a décrit pour la première fois la maladie, les symptômes et la pathologie cérébrale d’un de ses patients, Augusta D., pendant une conférence scientifique, en 1907. La patiente fut hospitalisée à Frankfurt ; elle montrait des comportements très bizarres. Parmi ses symptômes, elle était affectée par une perte d’orientation et de mémoire à court terme. Après sa mort, son cerveau fut analysé : elle avait une atrophie cérébrale sévère.
La maladie d’Alzheimer se caractérise par la perte de la mémoire et d’autres fonctions cognitives. Les symptômes diffèrent selon les patients et selon les différentes phases de la maladie. Les symptômes qui se manifestent au tout début de la maladie empirent peu à peu, alors que de nouveaux symptômes apparaissent pendant la maladie. Sa progression n’est cependant pas toujours la même et tous les patients ne développent pas tous les mêmes symptômes.
Au début de la maladie, les symptômes ne sont pas nécessairement évidents et peuvent être interprétés comme des signes naturels du vieillissement.
Dans une première phase, la personne peut présenter :
des problèmes de mémoire
des difficultés en appelant des personnes et en nommant des objets
- des pertes de capacité à prendre des décisions
- un désintérêt pour des choses qu’il/elle aimait
- des symptômes de dépression et une irritabilité
Au cours de la maladie, les difficultés deviennent de plus en plus visibles et la personne devient incapable de vivre de façon indépendante.
Dans cette phase, la personne peut présenter :
- des problèmes de mémoire très prononcés
- des difficultés à s’exprimer
- des signes de désorientation dans le temps et dans l’espace
- une incapacité à accomplir certaines activités, même très simples
- un besoin d’aide pour accomplir son hygiène personnelle
- des comportements « immoraux » ou « inusuels »
- des signes d’hallucinations ou de délires. Ceci signifie que la personne voit, écoute ou vit des situations qui n’existent pas.
Lorsque la maladie progresse, la personne devient incapable d’accomplir des activités quotidiennes et et se trouve donc complètement dépendante des autres. Dans cette phase, la personne :
- ne reconnaît pas les visages des membres de sa famille
- ne comprend pas ce qui se passe
- n’arrive pas à prendre soin d’elle
- est désorientée chez elle
- marche avec difficulté
- perd le contrôle des sphincters
- pourrait être grabataire ou avoir besoin d’un fauteuil roulant pour se déplacer
Souvent, les personnes âgées ont besoin de temps pour se souvenir des choses et apprendre de nouvelles informations. Ces difficultés peuvent devenir dangereuses si elles affectent la vie de tous les jours :
- Si une personne oublie les choses plus souvent que par le passé, comme l’organisation du quotidien ou les rendez-vous
- Si la personne a des problèmes à accomplir les activités quotidiennes, comme faire le nœud d’une cravate
- Si la personne déplace les choses et oublie
- Si la personne oublie les mots ou bien utilise des mots incorrects
- Si la personne montre un changement de personnalité, ou bien un état de confusion, de souci ou de peur
- Si la personne ne comprend pas bien quel jour il est et où l’on se trouve
- Si la personne n’est pas intéressée à faire les choses vite, ou perd de l’intérêt à les faire
- Si la personne change de comportement ou d’idée facilement et rapidement
- Si la personne fait des choses qui n’ont absolument pas de sens
Un diagnostic et une action précoces de la démence sont importants pour la santé des malades mais aussi pour la famille et le travail des services de santé. Un diagnostic précis de la maladie assure en effet une mise en place adaptée des différents outils de prévention et de soin, augmente l’efficacité des interventions et assure une transition plus douce d’une phase à l’autre.
Si l’on considère que l’incidence de la maladie augmente avec l’âge, le vieillissement est le facteur de risque le plus important pour la maladie d’Alzheimer. Par ailleurs, la plupart des recherches tendent à montrer que la maladie affecte plus souvent les femmes que les hommes. Le bagage génétique est un autre facteur de risque. Les chercheurs ont identifié des gènes prédisposant à la maladie d’Alzheimer. Le gène le plus étudié qui a été confirmée par bon nombre de chercheurs est l’Apolipoprotéine E (ApoE). Celui-ci se trouve sur le chromosome 19 et,dont la forme 4 (?) est trouvée chez 40 à 80% des patients affectés par la maladie d’Alzheimer.
A ces facteurs physiques et génétiques, il convient d’ajouter le style de vie qui peut avoir une influence sur le développement de la maladie. Les facteurs de risque vasculaire, tels que le diabète, l’hypertension, le haut niveau de cholestérol, mais également l’hyperglycémie, le cholestérol et la pression sanguine sont associés à la démence. La dépression, l’anxiété et les déséquilibres alimentaires sont aussi des facteurs de risques selon les découvertes épidémiologiques.
Des symptômes comportementaux et psychologiques affectent les personnes qui souffrent de démence. Parmi ces symptômes, on trouve des problèmes de perception, de pensée, des troubles de l’humeur et du comportement.
À cause de leur fréquence et de leur sévérité, ces symptômes appartiennent à tous les types de démence. De plus, la fréquence et la sévérité de ces symptômes augmentent au fur et à mesure que la maladie progresse. Environ 80-90% des personnes avec démence manifeste un ou plusieurs symptômes au cours de la maladie, Les symptômes peuvent se manifester à n’importe quel moment de la maladie et les patients ne manifestent pas nécessairement tous les symptômes.
Les symptômes psychologiques, telle que la dépression ou l’apathie, se manifestent plus souvent dans une phase moyenne de la démence, alors que les troubles du comportementaux tels que l’agressivité, l’anxiété et la désorientation se manifestent plus souvent chez les patients qui souffrent de démence avancée. La plupart des symptômes atteignent leur maximum avant la phase finale de la maladie. De plus, quelques uns de ces symptômes sont plus résistants que les autres, comme l’anxiété, l’impatience et la désorientation. Leur présence est associée à une progression rapide de la maladie ainsi qu’à l’hospitalisation précoce.
Qu’est-ce que les BPSD ?
Les symptômes comportementaux les plus importants manifestés par les patients souffrant de démence sont :
- Désorientation – Hyperactivité
- Agitation – Anxiété
- Comportement social inapproprié
- Agressivité verbale ou physique
- Refus
- Problèmes de sommeil
- Troubles sexuels
- Troubles de l’appétit
Parmi les symptômes psychologiques, on trouve :
- Délires
- Hallucinations
- Dépression
- Euphorie
- Apathie/ Indifférence
- Anxiété
- Irritabilité
Traitement des BPSD
Le traitement des désordres comportementaux et psychologiques s’appuie sur une thérapie non-médicamenteuse et une thérapie pharmacologique contrôlée. Les changements d’environnements social et géographique peuvent réduire voire éliminer les symptômes, même sans médicaments.
Pour un soin optimal, il convient de procéder à une phase d’observation puis d’analyse de la situation. Avant de commencer tout traitement, les médecins veilleront à rechercher toutes les autres causes pouvant causer les symptômes :
- une condition de santé générale (infection, déshydrations, angine, constipation, etc.),
- un problème physique (hypothyroïdisme, carence de vitamine B12),
- effet de la combinaison de plusieurs médicaments,
- besoins de base qui n’ont pas été satisfaits (faim, soif, repos),
- problèmes de personnalité (anxiété, dépression, etc.),
- une condition environnementale inappropriée (un/e nouvel/le aidant/e, un changement dans la vie quotidienne, trop ou trop peu de stimulations, etc.)
Pour avoir une opinion détaillée et précise, échangez avec le médecin sur les facteurs suivants :
- Quand le comportement inquiétant a-t-il commencé ?
- Quand se manifeste-t-il ?
- Quelle est sa progression ?
- Quelle est son intensité et durée maximale ? Et son minimum ?
- Quelles sont les conditions du patient avant, pendant et après le comportement observé ?
Les personnes avec démence ont besoin d’une approche personnalisée, car une certaine méthodologie de gestion des BPSD peut se révéler efficace pour quelqu’un et produire des effets opposés sur quelqu’un d’autre.
Le traitement de la maladie d’Alzheimer
Récemment, il y a eu d’importants progrès en matière de prévention, de diagnostic et de traitement des symptômes de la maladie d’Alzheimer. On peut distinguer deux catégories et donner quelques conseils aux aidants :
- Traitement médicamenteux
- Traitement non-médicamenteux
- Conseils aux aidants
Traitement médicamenteux
Les médicaments disponibles (inhibiteurs de cholinestérase et mémantine) ne peuvent prévenir ou arrêter complètement la progression de la maladie. En revanche, ils s’attaquent aux symptômes et peuvent ralentir son cours ce qui a pour effet d’améliorer la qualité de vie des patients et des aidants. L’ensemble permet par ailleurs de faire des économies sur les importants coûts de prise en charge. Pour l’instant, il n’y a pas de traitement qui puisse prévenir ou arrêter complètement la progression de la maladie. Retarder l’évolution de la maladie a un impact très positif sur la qualité de vie des personnes avec démence et de leurs familles.
Traitement non-médicamenteux
Récemment, les travaux scientifiques se sont orientés vers la recherche de traitements non-médicamenteux de la démence. Ils ont l’avantage d’être quasiment aussi efficaces que les traitements médicamenteux, tout en étant facilement adaptables aux besoins et à l’environnement des patients, le tout sans effet secondaires.
Les traitements non-médicamenteux comprennent :
- Les exercices de mémoire, pour entraîner les fonctions cognitives. Les exercices de mémoire peuvent être réalisés avec un crayon et du papier ou sur un ordinateur.
- L’orthophonie, qui vise à restaurer les capacités de compréhension et d’articulation permettent ainsi de conserver un bon niveau de communication.
- La thérapie occupationnelle, travaillant sur le maintien de la motivation personnelle pouvant aider à vivre une vie quotidienne autonome et indépendante pendant la maladie.
- La thérapie de la réminiscence, par laquelle la personne est encouragée à se rappeler de ses souvenirs et à les partager avec d’autres membres du groupe à travers des objets, des saveurs, des odeurs, et des sons du passé.
- La physiothérapie, et à la thérapie musculaire qui s’attachent au travail des mouvements, permettant de lutter contre les rigidités et de favoriser l’équilibre.
- L’activité physique, pour assurer une bonne condition physique
- L’art-thérapie, qui donne l’opportunité aux personnes de s’exprimer en utilisant la communication non-verbale et améliorer la fonction émotionnelle.
Accompagnement des aidants
Dans ce cadre, les aidants des personnes atteintes par la maladie assument souvent de lourdes charges pesant à la fois sur les aspects physique, financier et psychosocial de leur vie. Au fur et à mesure que la pathologie progresse, les aidants peuvent avoir besoin d’être accompagnés et il leur est conseillé de veiller à leur santé Les aidants peuvent bénéficier de formations adaptées, participer à des groupes de parole et d’échanges, recevoir des conseils ou une aide psychologique. Pour les aidants, les enjeux sont multiples. Il s’agit :
- D’être informé afin de mieux comprendre la situation
- D’apprendre à gérer les émotions négatives comme l’anxiété, la rage, la détresse, ou même la culpabilité
- De rencontrer d’autres aidants
- De se maintenir en santé
Si nous connaissons les facteurs qui augmentent le risque de démence et comment les contrôler, nous ne pouvons pas prévenir la démence.
Les facteurs suivants réduisent le risque de démence :
- Un régime alimentaire méditerranéen, avec poisson, noix, fruits et légumes
- Exercice mental et physique
- Socialisation et gestion du stress
Voici une liste de conseils. Vous trouverez dans la section « informations générales pour les aidants » des éléments complémentaires.
Soutenir votre famille (Témoignages)
Nous avons pris des photos des placards pour parler avec maman en ayant comme référence la cuisine. Les premier jours, par exemple, nous lui disions « dans le placard sous le lavabo, tu vas trouver le poêle à frire » ou encore « le thon se trouve dans le placard sous la radio ». Nous avons vite arrêté d’utiliser des mots comme « gauche » et « droite » parce que cela générait de la confusion, et nous savions que, au contraire, se référer aux placards aurait été plus efficace. Nous avons fait la même chose avec la machine à laver, la cuisinière, la radio, le four à micro-onde et le chauffage. De cette façon, nous pouvions parler de ces choses à maman même au téléphone. Nous avons créé des raccourcis rapides sur son téléphone ; nous avons affiché un papier avec nos photos et le nombre correspondant au raccourci, pour permettre à maman de regarder nos visages et de faire le numéro exact pour nous rappeler.
Skype
Skype est un outil formidable quand on est loin, surtout si on commence à l’utiliser au tout début de la maladie. Plus tard, si les voisins ou les amis peuvent aider, vous pouvez l’utiliser pour parler sans utiliser le téléphone – ceci est très fréquent, car les personnes avec démence réagissent mieux aux stimulations visuelles dans la communication. Si vous n’avez jamais utilisé Skype, ici vous trouverez des informations qui pourront vous aider : about.skype.com/
Repas
Nous avons compris que maman n’était plus capable de cuisiner toute seule, et nous avons donc commencé à lui remplir le réfrigérateur et le freezer à chaque visite. Cela a continué pendant quelque temps, alors qu’elle pouvait encore utiliser le four micro-ondes, mais plus tard, même avec un four plus simple d’utilisation, cela est devenu impossible. Avec l’introduction de beaucoup de services de livraison à domicile, nous avons trouvé une solution rapide ; je demandais au chauffeur de m’appeler quand il arriverait chez maman, pour que je puisse l’appeler moi et lui dire d’aller ouvrir la porte. Une autre solution est de faire appel à une structure d’aide près de chez votre proche – et leur demander s’ils peuvent délivrer le repas quelque fois pendant la semaine. Cette solution a marché dans notre cas, en plus, ils m’envoyaient un petit texto à chaque fois qu’ils délivraient le repas.
Médication
Après quelque temps, nous avons compris que maman avait besoin de quelqu’un qui puisse lui dire quels médicaments prendre ; au tout début, nous avons fait cela par téléphone. Après quelque temps, nous n’avons plus pu le faire, nous avons donc demandé à la pharmacie de prévoir un pilulier. Il y a beaucoup de typologies différentes – ils permettent à la personne de savoir quel médicament elle doit prendre et quand.
Courses
On peut faire les courses en ligne – on a trouvé cela très utile, et maman ne voulait pas grand chose à la maison ; nous avons arrêté de faire les courses avant d’aller la voir et nous prenions note des livraisons.
Sécurité
Nous avons confié les clés de la maison de maman à un voisin et nous avons amené des photos d’elle à la police locale, au cas elle sorte et ne soit plus à même de rentrer chez elles. Nous leur avons donné nos contacts et nos numéros de téléphone, ainsi que le numéro de notre voisin.
Nous avons installé des appareils de téléassistance.
Linges et tâches quotidiennes domestiques
Pour maman, il était difficile de faire le linge et d’accomplir les tâches domestiques quotidiennes. Au début, c’était nous qui faisions tout quand nous allions lui rendre visite, mais ce n’était pas très pratique sur le long terme. Si c’est faisable et pratique, il y a beaucoup de structures qui prévoient ce service. Une aide à domicile peut accompagner votre proche (vous pouvez contacter des associations locales pour les identifier). Il y a une page sur le site qui est consacrée à la recherche des services d’aide et de soins. Vous pouvez leur demander aussi, s’ils peuvent collecter, laver et délivrer le linge.
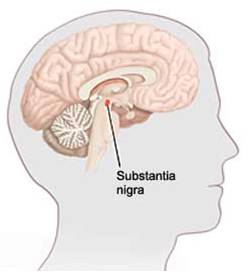
Maladie de Parkinson
C’est une maladie neurologique progressive* qui jusqu’à ce jour ne peut pas être soignée. Son évolution est variable d’un individu à l’autre. Pour certaines personnes elle progresse plus lentement que pour d’autres, et les symptômes peuvent être contrôlés grâce aux médicaments pendant un certain nombre d’années. La maladie de Parkinson est causée par une carence de dopamine, une substance qui facilite le partage des instructions du cerveau d’un nerf à l’autre. Le vieillissement entraîne une perte de ces substances chimiques, cette perte commençant par ailleurs à la naissance. Mais c’est seulement quand nous perdons 80% de notre dopamine que les symptômes de la maladie commencent. Les personnes atteintes de la maladie de Parkinson sont celles qui ont perdu cette substance beaucoup plus vite que les autres.
Comment vous aider ?
La maladie de Parkinson ne réagit pas bien aux situations de stress, qu’il convient dès lors d’éviter autant que possible. Suivez un régime alimentaire équilibré et pensez à faire des exercices pour sauvegarder la souplesse et l’agilité de vos muscles. Continuer à vivre votre vie et n’évitez pas les contacts avec les autres. La gestion des médicaments et le respect de la posologie sont importants.
Les signes les plus connus de la maladie de Parkinson sont les tremblements, généralement dans la main ou le pied, la lenteur des mouvements et la rigidité.
Il y a deux classifications des symptômes – moteurs et non-moteurs. Les premiers s’attachent aux mouvements, comme les tremblements, alors que les seconds font référence aux problèmes comme la dépression et la constipation.
Tremblements des mouvements
Les tremblements des personnes affectées par la maladie de Parkinson se présentent quand la main ou la jambe est au repos. Le tremblement survient lorsque le membre est au repos mais s’arrête aussitôt qu’il est en mouvement. L’anxiété rend le symptôme plus important. D’après le site internet de la UK Parkinson’s Disease Society, celui-ci concerne à peu près 70% des personnes atteintes par la maladie.
Lenteur des mouvements (bradykinésie)
La lenteur des mouvements peut entraîner une difficulté à accomplir les tâches quotidiennes à la vitesse normale, comme par exemple s’habiller.
La lenteur des mouvements peut aussi affecter la façon dont vous marchez, et peut être à l’origine d’un pas très lent.
Rigidité
La rigidité causée par la maladie de Parkinson peut être le résultat de l’impossibilité des muscles de se relaxer ou de se détendre. Des exercices faciles, ou encore de la physiothérapie peuvent aider à détendre les muscles et à en améliorer la mobilité. N’hésitez pas à contacter l’association France Parkinson pour plus de renseignements et pour avoir des conseils sur comment gérer la maladie.
Constipation – symptômes non-moteurs
La constipation, pour les personnes qui souffrent de la maladie de Parkinson, est un phénomène communément rencontré. Il est important de bien gérer ce problème, qui peut entraîner du retard dans la prise des médicaments, et dans les effets positifs qu’ils peuvent avoir sur le patient. Pour éviter la constipation, il convient de suivre quelques recommandations très simples. : boire beaucoup, surtout de l’eau, introduire fruits frais et légumes dans le régime – ils sont une source de fibres très importante – et chercher à être le plus actif possible, car le manque d’activité peut également être à l’origine de la constipation. Si ces quelques mesures sont sans effets, il est important d’en parler à votre docteur, qui pourrait vous prescrire un laxatif.
Dépression
La dépression est également un symptôme courant chez les personnes atteintes de la maladie de Parkinson. Elle est diagnostiquée après une période assez longue (au moins 2 semaines) de mauvaise humeur. La dépression peut être une condition très invalidante, puisqu’elle cause désespoir et manque de confiance en soi. Il est important d’en parler à votre docteur si vous avez des symptômes tels qu’une mauvaise humeur persistante. L’anxiété se manifeste aussi chez les personnes atteintes de la maladie de Parkinson, et peut être dû à un traitement inadapté ou à l’interruption de celui-ci.
Il est possible de minimiser les effets de la maladie. Tout d’abord en évitant les situations génératrices de stress, adopter un régime alimentaire sain, pratiquer une ou des activités physiques. Certaines personnes prennent des antioxydants car ils auraient pour effet de ralentir la progression de la maladie. Afin de trouver le meilleur traitement, le plus important est d’avoir bénéficié d’un diagnostic personnalisé. Après le diagnostic, l le traitement peut être constitué :
- de médicaments
- d’une physiothérapie
- d’une thérapie occupationnelle
- d’une thérapie du langage et de séances d’orthophonie
- de soins dispensés par des services infirmiers
- de soutien psychologique
- spécialiste des services d’assistance
- de l’accompagnement d’un asistant social
- de l’accompagnement d’un diététicien.
Inévitablement, les médicaments font partie du traitement mais ils ne sont pas systématiquement prescrits au tout début de la maladie.
Médicaments
Les médicaments les plus utiles pour traiter les symptômes seraient le Levodopa les antagonistes de dopamine et les inhibiteurs MAO-B. L’approche peut changer selon les phases de la maladie. On peut y distinguer deux phases : une phase initiale, où la personne a déjà développé quelques formes de handicap qui demandent une thérapie médicamenteuse, et une seconde phase où le patient développe des complications de mouvement liées à l’utilisation de Levodopa. Initialement la thérapie a pour objectif l’équilibre entre la gestion des symptômes et les effets collatéraux qui résultent de l’amélioration de la fonction dopaminergique.
Le début d’un traitement L-DOPA peut être retardé en utilisant d’autres médicaments comme les inhibiteurs MAO-B et les antagonistes de la dopamine, afin de réduire l’apparition de la dyskinésie. La dyskinésie peut avoir comme effet la réduction des mouvements volontaires et la présence de mouvements involontaires. Dans une seconde phase, l’objectif de la thérapie est de réduire les symptômes tout en contrôlant les fluctuations de la réponse aux médicaments. Dans tous les cas, l’interruption de la prise ou l’abus des médicaments sont dangereux, c’est la raison pour laquelle, la posologie doit être strictement respectée.
Stimulation Cérébrale Profonde (DBS)
Quand les médicaments ne sont pas suffisants ou si la personne atteinte de la maladie de Parkinson réagit mal au traitement, la chirurgie avec la stimulation cérébrale profonde (DBS) peut faire la différence. Cependant, tous les patients ne peuvent pas se soumettre à la DBS et chaque personne est soumise à un processus de sélection rigoureux. La stimulation cérébrale profonde est un traitement de chirurgie qui prévoit l’implantation d’un dispositif médical qui envoie des impulsions électriques dans des parties du cerveau. La DBS dans certaines régions du cerveau a de très bons effets thérapeutiques pour les maladies qui seraient résistantes aux médicaments, telles que la maladie de Parkinson, les tremblements et la dystonie. La DBS change directement l’activité du cerveau de façon contrôlée avec de très bons résultats dès la phase précoce.
« Parkinsonisme » est un terme générique utilisé pour les personnes qui manifestent des symptômes similaires à ceux de la maladie de Parkinson (tremblements, rigidité, lenteur des mouvements et problèmes d’équilibre) alors que le médecin n’est pas encore en mesure de lier ces symptômes à une absence ou à une perte de dopamine. Certaines pathologies, certains problèmes vasculaires, ou d’autres maladies neurodégénératives peuvent en effet causer des symptômes similaires à ceux de la maladie de Parkinson. De fait, dans une phase précoce, il peut être difficile de savoir si un patient est affecté par une forme typique de maladie de Parkinson ou bien par une forme syndromique. Au final seulement 85% des cas de Parkinsonismes s’avèreront être la maladie de Parkinson. Dans tous les cas, le développement d’autres symptômes et la progression de la maladie doivent aboutir au bon diagnostic.
Les maladies neurodégénératives qui causent le Parkinsonisme sont regroupées dans la catégorie de Parkinsonisme atypique ou syndrome Parkinson plus. Le mot “plus” signifie que, au delà des symptômes typiques de la maladie de Parkinson, quelques patients manifestent aussi des symptômes atypiques. Le Parkinsonisme atypique ne doit pas être négligé au cas de patients avec :
- Carence de dopamine
- Perte d’équilibre
- Changements intellectifs importants (démence)
- Développement ou progression rapide
- Hypotension posturale importante, incontinence urinaire ou problèmes d’intestin
- Peu/pas de tremblements.
Atrophie multisystématisée – Multiple System Atrophy (MSA)
L’atrophie multisystématisée et la maladie de Parkinson causent rigidité et lenteur dès les premières phases. Pourtant, la difficulté à avaler ou la présence de vertiges, amenant à l’atrophie multisystématisée, restent rares dans une phase précoce de la maladie de Parkinson. Cette pathologie est connue comme dégénérescence striato-nigrique, syndrome Shy Drager, ou atrophie olivo-ponto-cerebelleuse.
Paralysie supra nucléaire progressive (PSP)
Elle est aussi connue comme syndrome de Steele-Richardson-Olszewski. Elle affecte les yeux, l’équilibre, le mouvement des yeux, la mobilité, le langage et l’avalement.
Parkinsonisme vasculaire ou artériosclérotique
Parfois, les personnes qui ont eu un accident vasculaire cérébral très léger peuvent manifester cette forme de parkinsonisme.
Parkinsonisme induit par les médicaments
Certains médicaments peuvent être à l’origine du parkinsonisme ; cette forme est normalement réversible.
Réponse aux médicaments contre la maladie de Parkinson
Si votre médecin pense que vous avez la maladie de Parkinson, il/elle poura vous prescrire des médicaments tels que le Levodopa (Madopar, Sinemet, ou Stalevo), pour déclencher une réaction positive de l’organisme. Si vous respectez la posologie et prenez les médicaments pour un temps suffisamment long les symptômes s’estompent généralement peu à peu. Lorsque le patient arrête son traitement ou réduit ses prises de médicament, les symptômes de la maladie apparaissent de façon plus évidente. Il est alors plus facile de se rendre compte des effets positifs des médicaments.
La plupart des personnes affectées par un parkinsonisme qui s’avère ne pas être la maladie de Parkinson, ne réagissent pas ou peu aux traitements classiques. Quoi qu’il en soit, il convient de consulter un médecin.
Accident vasculaire cérébral
Pour fonctionner le cerveau a besoin d’un flux constant de sang, dans lequel passent les substances vitales, comme l’oxygène, pour les cellules cérébrales. L’accident vasculaire cérébral survient quand le sang n’irrigue plus le cerveau endommageant parfois de façon irrémédiable certaines de ses cellules.
Environ 1/3 des personnes victimes d’un accident vasculaire cérébral récupèrent en l’espace d’un mois. Toutefois, la plupart des personnes qui survivent connaissent des difficultés sur de plus longues périodes. Certains ne récupèrent leurs fonctions cérébrales qu’au bout d’une année, tandis que d’autres se retrouvent en situation de handicap de façon définitive
Les accidents vasculaires cérébraux ont un effet immédiat
Les personnes victimes d’un accident vasculaire cérébral peuvent souffrir d’engourdissement faible jusqu’à la paralysie d’un coté du corps. Les victimes peuvent également suite à l’accident éprouver des difficultés à parler, à trouver les mots justes ou à comprendre ce que les autres disent. Certaines personnes peuvent aussi connaître une perte de vue ou avoir une vision troublée. D’autres enfin reportent des problèmes de confusion ou d’instabilité.
Un accident vasculaire cérébral peut avoir de graves conséquences pour les personnes qui en sont victimes.
Les accidents vasculaires peuvent frapper les personnes de façon différente en fonction de la partie du cerveau affectée, l’âge et l’état de santé de la victime. . Les accidents peuvent endommager à la fois:
- les fonctions corporelles
- la pensée
- la capacité d’apprendre
- la façon dont on communiqué et les états d’âme.
Il faut du temps pour récupérer
Environ 1/3 des personnes victimes d’un accident vasculaire cérébral récupèrent en l’espace d’un mois. Toutefois, la plupart des personnes qui survivent connaissent des difficultés sur de plus longues périodes. Certains ne récupèrent leurs fonctions cérébrales qu’au bout d’une année, tandis que d’autres se retrouvent en situation de handicap de façon définitive
Un accident vasculaire est toujours une urgence médicale
Il est important d’être capable de reconnaître les symptômes d’un accident vasculaire pour secourir ou pouvoir être aidé immédiatement.
Source : Ces informations sont tirées de la « Stroke Association » au Royaume Uni. Ces dernières ayant été traduites et adaptées la « Stroke Association » ne peut être tenue responsable des fautes ou inexactitudes publiées sur le site Innovage.
On distingue deux types d’accidents vasculaires.
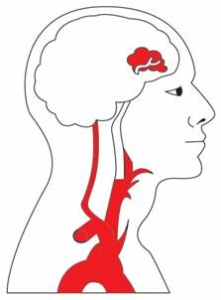
L’accident dit ischémique, lorsque l’artère principale qui irrigue le cerveau est bloquée. Il peut y avoir trois causes :
- un caillot de sang s’est formé dans l’artère principale qui amène le sang au cerveau
- un caillot de sang, une bulle d’air ou un globule de matière grasse s’est formé dans un vaisseau sanguin qui amène le sang au cerveau
- Il peut également survenir un blocage des petites veines au sein même du cerveau
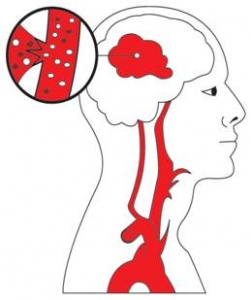
L’accident hémorragique, lorsqu’un vaisseau sanguin éclate et s’ouvre dans ou sur le cerveau. L’hémorragie peut être causée par un vaisseau
sanguin qui éclate et saigne dans le cerveau, ou un vaisseau sanguin de la surface du cerveau qui éclate et saigne entre le cerveau et le crane.
Des symptômes temporaires peuvent indiquer un mini-accident vasculaire
Parfois, le sang ne reste pas dans le cerveau et les symptômes de la personne qui est victime d’une attaque peuvent être temporaires. Cette situation est appelée attaque ischémique transitoire (TIA) ou mini-accident vasculaire. Un TIA est le signe qu’une partie du cerveau ne reçoit pas assez de sang, et que le risque d’avoir un véritable accident vasculaire est élevé. Comme dans les cas majeurs, il faut faire attention et chercher un docteur immédiatement.
Source : Ces informations sont tirées de la « Stroke Association » au Royaume Uni. Ces dernières ayant été traduites et adaptées la « Stroke Association » ne peut être tenue responsable des fautes ou inexactitudes publiées sur le site Innovage.
Pour les victimes, le séjour à l’hôpital constitue le début d’un chemin vers le retour à une situation la plus proche possible de la normalité. Mais les personnes ayant été atteintes devront poursuivre leur traitement un longtemps après la sortie de l’établissement.
Source : Ces informations sont tirées de la « Stroke Association » au Royaume Uni. Ces dernières ayant été traduites et adaptées la « Stroke Association » ne peut être tenue responsable des fautes ou inexactitudes publiées sur le site Innovage.
Les conséquences d’un accident vasculaire cérébral varient d’un individu à l’autre, de même que les capacités de récupération suite à l’accident.
Récupération réadaptation
Chez certaines personnes cette évolution positive, appelée réhabilitation, peut s’étendre sur plusieurs années, durant lesquelles les victimes doivent s’adapter aux nouvelles limites imposées par les séquelles de l’accident. Il s’agit donc d’essayer de vivre le plus naturellement possible en tentant de récupérer les facultés et fonctionnalités éventuellement disparues tout en acquérant de nouvelles compétences. Il s’agit aussi de se retrouver d’un point de vue émotionnel et social.
Source : Ces informations sont tirées de la « Stroke Association » au Royaume Uni. Ces dernières ayant été traduites et adaptées la « Stroke Association » ne peut être tenue responsable des fautes ou inexactitudes publiées sur le site Innovage.
Il y a beaucoup de facteurs qui peuvent augmenter le risque d’accident vasculaire cérébral, et notamment :
- les gènes
- l’âge
- les habitudes alimentaires
- la consommation alcool
- la consommation de tabac
- le manque d’activité sportive régulière
- l’existence d’autres pathologies
Un mode de vie sain et équilibrer contribue à réduire le risque d’accident vasculaire.
Source : Ces informations sont tirées de la « Stroke Association » au Royaume Uni. Ces dernières ayant été traduites et adaptées la « Stroke Association » ne peut être tenue responsable des fautes ou inexactitudes publiées sur le site Innovage
Arthrite
L’arthrite est une inflammation douloureuse des articulations qui peut avoir d’importantes conséquences sur la mobilité.
Il y a plus de 100 typologies différentes d’arthrite, les plus répandues et connues étant l’ostéoarthrite (OA), l’arthrite rhumatoïde (RA) et la fibromyalgie. Même si les symptômes de l’arthrite sont communs à d’autres pathologies comme l’apparition de douleurs et de fatigues, beaucoup sont spécifiques. Contrairement à une idée répandue, l’arthrite ne frappe pas uniquement les personnes âgées. L’âge moyen du diagnostic est de 35 ans. On ne connaît pas les causes de cette maladie et il n’existe à ce jour aucun traitement permettant d’en guérir. Il est en revanche possible d’en atténuer les symptômes.
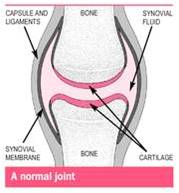
En endommageant les articulations, l’arthrite réduit les capacités de mouvement et de mobilité des personnes qui en sont victime. Les articulations relient les os grâce à une sorte de corde élastique, appelé « ligament ». Une couche protectrice, appelée « cartilage » couvre la surface des os pour éviter que les os se frappent ou se touchent les uns les autres. L’articulation est recouverte d’une capsule ; l’espace dans l’articulation appelé cavité articulaire contient un liquide, appelé « liquide synovial », où se trouvent les substances nutritionnelles pour l’articulation et le cartilage. Il est produit par la membrane synoviale qui se trouve dans la cavité.
Le mouvement de l’articulation est assuré par les muscles attachés aux os, lorsqu’ils s’allongent ou se raccourcissent. Par exemple, quand le biceps se raccourcit et le triceps s’allonge, la partie inférieure du bras est poussée vers le haut, vers l’épaule.
L’arthrite atteint les articulations de différentes manières. Même l’intensité de la douleur peut différer selon la typologie et la sévérité de la maladie.
Il existe plus de 100 typologies d’arthrite, certaines sont très connues, d’autres plus rares. Beaucoup de ces typologies partagent les mêmes symptômes (douleur aux articulations lors des mouvements par exemple) mais certaines ont des symptômes spécifiques. Voici une liste des arthrites les plus communes.
- Ostéoarthrite
- Arthrite rhumatoïde
- Fibromyalgie
- Arthrite psoriasique
- Arthrite juvénile
- Spondylarthrite ankylosante
- Goutte
- Polymyalgie rhumatoïde
- Lupus
Ostéoarthrite
L’ostéoarthrite (OA) est l’arthrite la plus connue. En général, elle se développe graduellement, au cours des ans, et frappe un très grand nombre d’articulations . La cause de cette maladie demeure inconnue, mais elle frappe les femmes après la ménopause beaucoup plus que les hommes.
Pour certaines personnes, les symptômes de l’ostéoarthrite sont légers et leur développement tellement graduel que l’on a du mal à les remarquer. Les patients ne connaissent pas de douleur, ils restent capables d’accomplir les tâches quotidiennes. Pour d’autres personnes, les symptômes deviennent plus évidents au cours des mois ou des années. A la fin du développement de la maladie les joints apparaissent noueux, mais sont normalement moins douloureux .
L’ostéoarthrite était autrefois considérée comme une forme « naturelle » d’arthrite. Cependant, de nos jours les spécialistes pensent que certains facteurs facilitent son apparition, tels que l’âge, l’obésité, les maladies ou bien les facteurs génétiques.
Arthrite Rhumatoïde
L’arthrite rhumatoïde (RA) est le type d’inflammation la plus commune. Dans la plupart des pathologies, l’inflammation a pour objectif de faciliter la guérison ; lorsque celle-ci survient, l’inflammation disparaît. Dans le cas de la RA, le processus est différent, l’inflammation est variable dans son intensité et dans sa durée puisque ce sont les défenses naturelles qui causent la maladie. Une réaction auto-immune qui s’attaque principalement aux articulations dont on ne connaît pas les causes.
Fibromyalgie
C’est un type d’arthrite bien connue qui cause une forte douleur qui frappe et affaiblit les muscles, les ligaments et les tendons. Cette maladie peut affecter une partie ou plusieurs parties du corps, comme les membres, le cou et le dos.
Arthrite psoriasique
Les personnes souffrant de psoriasis peuvent développer une « arthrite psoriasique », pouvant entraîner une inflammation des articulations mais aussi des doigts ou des pieds et causer la perte ou la décoloration des ongles. Un tiers des personnes affectées par le psoriasis développent aussi la spondylite, une inflammation de l’épine dorsale qui peut entraîner une douleur ou une rigidité du cou et du dos.
Spondylarthrite ankylosante
C’est une autre forme d’arthrite inflammatoire, qui se manifeste par une douleur et une inflammation des articulations dans la partie inférieure du dos. « Ankylosante » signifie « rigide » ; « spondylarthrite » signifie « inflammation de l’épine ». Si elle n’est pas traitée, les articulations de l’épine pourraient perdre leur capacité de mouvement.
Goutte
Cette forme d’arthrite crée des cristaux dans le corps et se manifeste par une très grande douleur aux articulations. Pour la plupart des personnes, une fois traitée, la goutte n’est plus un problème. Les symptômes sont causés par les dépôts de cristaux d’acide urique dans les articulations. Nous avons tous de l’acide urique dans le sang, mais généralement il est évacué par l’urine. Lorsqu’il y a trop d’acide dans le sang, des cristaux se forment à l’intérieur et autour des articulations. Ces cristaux peuvent se former à l’intérieur et autour des articulations, et peuvent causer des inflammations, des gonflements et d’importantes douleurs.
Arthrite juvénile
La plupart des formes d’arthrite rencontrées par les jeunes sont connues sous le nom « d’arthrite juvénile » (JA). Les symptômes sont des inflammations, des douleurs et des gonflements d’une ou plusieurs articulations.
Polymyalgie Rhumatoïde
La polymyalgie rhumatoïde (PMR) est une inflammation qui affecte les muscles à l’intérieur et autour de l’épaule de la main, des fesses et des cuisses. On ne connait pas les causes de cette maladie qui se développe très vite. La rigidité dans les zones affectées régresse pendant la journée, mais elle revient le soir. A la différence de l’arthrite rhumatoïde, ici les articulations ne sont pas affectées, même si occasionnellement on peut constater des inflammations sur les épaules, les hanches et les poignets. Plus rarement, il arrive que les artères de la tête et du cou soient également affectés causant des maux de tête et des problèmes de vue. La personne présentant ces symtpômes doit être prise en charge très rapidement Cette complication très sérieuse demande une action immédiate.
Lupus
Le lupus érythémateux systémique (SLE ou « lupus ») est une maladie qui détruit les défenses naturelles du corps (le système immunitaire). Les cellules et les anticorps, qui sont dans le sang pour défendre le corps contre le risque d’infection, s’attaquent au corps et causent des inflammations. Le lupus est une maladie systémique qui peut affecter différentes parties du corps. Si généralement le lupus se développe de façon très rapide et violente, des formes plus douces ne sont cependant pas à exclure.
Alors que la douleur, la rigidité et le gonflement des articulations peuvent être le signe de traumatismes légers comme une entorse, ils peuvent également être le début d’une arthrite. Si vous ressentez une douleur ou une inflammation, consultez votre médecin. Celui-ci vous fera passer un test pour l’arthrite.
Voici quelques conseils afin de bien renseigner votre médecin :
- Soyez préparé : avant votre rendez-vous, pensez à comment décrire vos symptômes, écrivez les questions à poser et les changements que vous avez remarqués.
- Soyez confiant : n’ayez pas peur de poser des questions. Si certaines choses vous échappent n’hésitez pas à lui demander de vous expliquer à nouveau, et plus clairement.
- Deux personnes valent mieux qu’une : allez consulter avec un ami ou quelqu’un de la famille. Cela peut vous aider à vous relaxer et à poser les bonnes questions.
Votre médecin fera un diagnostic à partir des symptômes, d’une visite physique et de tests médicaux. Dans certains cas, le docteur pourra élaborer un diagnostic immédiat ou bien vous adresser à un rhumatologue ou à un chirurgien orthopédique.
Tester l’ostéoarthrite (OA)
Votre médecin pourra :
- contrôler les partie gonflés, les mouvements, la souplesse ou l’instabilité.
- Vous prescrire un examen du sang pour exclure le risque d’autres formes d’arthrite.
- Vous soumettre à une inspection aux rayons X pour confirmer le diagnostic de OA et voir comment et jusqu’à quel point les os sont endommagés.
Avec un diagnostic d’ostéoarthrite, votre médecin devient votre contact principal pour le traitement de la pathologie. Vous pourrez aussi vous adresser à un physiothérapeute qui vous donnera des conseils sur comment maintenir vos articulations en bonne condition. Si vous souffrez d’une forme sévère d’arthrite, le docteur pourra vous adresser à un rhumatologue, à un chirurgien orthopédique ou un spécialiste de la douleur.
Tester l’arthrite rhumatoïde (RA)
Votre médecin pourra :
- Examiner vos articulations et votre peau, et tester la force de vos muscles
- Effectuer une analyse de sang pour vérifier l’origine de l’inflammation
- Procéder à des vérifications aux rayons X pour trouver les signes de dommages des articulations
Avec un diagnostic d’arthrite rhumatoïde, votre médecin pourra vous adresser à d’autres spécialistes, y compris un rhumatologue et un physiothérapeute. On vous prescrira des médicaments pour contenir l’évolution de la maladie et réduire l’inflammation.
L’ensemble des traitements et des recherches en matière d’arthrite se nomme la « rhumatologie ». Les traitements pour l’arthrite ne sont pas tous spécifiques à la rhumatologie. Afin de contenir la maladie et vivre le plus normalement possible, il convient de trouver le bon dosage entre :
- Les médicaments
- La chirurgie
- La physiothérapies
- Les thérapies occupationnelles
- La podiatrie
- Les thérapies alternatives
Médicaments
Pour les personnes qui souffrent d’arthrite la prise du traitement fait partie du quotidien. Il est important de bien connaître les médicaments prescrits et de discuter de ce qui est mieux pour vous avec votre médecin ou équipe soignante.
Il y a deux familles de médicaments pour les personnes touchées par l’arthrite, et votre docteur pourrait vous prescrire une combinaison des deux :
– Les médicaments qui s’attaquent t aux symptômes de la maladie : ils sont utilisés pour traiter tous types d’arthrite, y compris l’ostéoarthrite et l’arthrite rhumatoïde ; ils sont censés estomper certains symptômes, tels que la douleur, les gonflements et la rigidité. Ils comprennent des anti-douleurs et des anti-inflammatoires non-stéroïdes (NSAIDs).
– Les médicaments qui s’attaquent à la maladie directement. Ces produits agissent sur le système immunitaire pour stopper le développement de la maladie. Ces médicaments comprennent des anti-rhumatoïdes (DMARDs) comme le methotrexate et des corticostéroïdes (stéroïdes). Ils peuvent également atténuer les symptômes.
Chirurgie
Il existe une large gamme d’opérations permettant d’augmenter la mobilité et de réduire la douleur. Des plus modestes (telles que l’ablation de kystes ou de nodules), aux plus importantes (comme le remplacement total des articulations) l’ensemble favorise le maintien d’une qualité de vie optimale. Le remplacement total de la hanche et du genou sont devenus des opérations très communes. Tandis que par le passé, la plupart des opérations concernaient les personnes âgées de plus de 60 ans, les plus jeunes se montrent désormais également intéressés. Il faut y voir les conséquences d’une meilleure qualité des hanches et des genoux artificiels. Au bout de quelques années, le dispositif a besoin d’être contrôlé, c’est la raison pour laquelle il convient d’être bien informé avant de prendre la décision de se faire opérer.
Physiothérapie
La physiothérapie joue un rôle important dans le traitement de l’arthrite, car elle augmente la mobilité, la force et la flexibilité. Elle est donc souvent utilisée comme un médicament. Lors du premier rendez-vous, le physiothérapeute, va contrôler les articulations, les muscles, et plus généralement la façon de bouger et de marcher. Il est recommandé de bien décrire tous les symptômes, problèmes et douleurs rencontrés. Une fois l’évolution de l’arthrite et l’état de santé général appréhendé le physiothérapeute et le patient s’accordent sur un traitement. Celui-ci peut comprendre des exercices, des activités d’hydrothérapie, des techniques de mouvement, des techniques de relaxation, des techniques de gestion de la douleur. Le tout peut s’agrémenter de conseils et de prescription pour des appareils d’aide à la mobilité. Dans la plupart des cas, un cycle de traitement chez un physiothérapeute est d’environ six séances.
Thérapie occupationnelle
Si vous avez des difficultés à accomplir les tâches quotidiennes, telles que se laver, s’habiller, cuisiner et prendre soin de vous, vous pouvez bénéficier des services d’un ergothérapeute. Les ergothérapeutes peuvent vous aider efficacement et vous vous fournir – même en prêt temporaire – des outils parfois très chers à l’achat. Voici les outils adaptés les plus connus :
- Coutellerie ergonomique
- Bouilloires basculantes
- Rampe de baignoires
- Pinces
- Déambulateurs
- Mécanismes de levage
Votre médecin ou votre spécialiste pourra vous mettre en contact avec un ergothérapeute. On les trouve dans les hopitaux mais certains exercent aussi en cabinet.
Podiatrie
La podiatrie, appelée aussi « chiropodie », se concentre sur le soin des pieds et peut s’avérer très efficace en faveur de la mobilité pour les personnes qui souffrent d’arthrite. Les pieds et les chevilles nous permettent de marcher ou tout simplement de rester debout. Ils ont donc une fonction fondamentale, mais sont malheureusement les parties du corps les plus affectées par l’arthrite. Si vous allez voir un podologue il/elle analysera votre façon de marcher et évaluera votre niveau de mobilité, ainsi que la pression exercée sur les pieds et les articulations. Il vous expliquera comment gérer la douleur aux pieds et pourra vous proposer une analyse avec un scan aux rayons X ou des ultrasons. Il/elle pourra également vous prescrire des semelles ou des chaussures adaptées pour faciliter le mouvement.
Thérapies complémentaires
Comme le nom du paragraphe le suggère, ces thérapies visent à compléter le travail de la médecine et des médicaments, sans pour autant les remplacer. Ces thérapies alternatives appréhendent les individus de façon globale et sa physiologie comme un système que l’ont peu réguler. Même si les médicaments sont efficaces, de nombreuses personnes font avec succès des séances d’acupuncture, d’aromathérapie ou de réflexologie. Malgré leur impressionnante variété, les thérapies complémentaires poursuivent un objectif commun. : travailler au mieux-être de la personne sans nécessairement viser la guérison.
Tout comme la médecine traditionnelle, les thérapies complémentaires ne peuvent pas guérir la maladie. Et tout comme la médecine non-conventionnelle, l’évidence scientifique supportant leur efficacité est très rare. il n’empêche, beaucoup de patients disent que les thérapies complémentaires les ont aidés à estomper certains symptômes, tels que la douleur ou la rigidité, et à estomper certains effets secondaires des médicaments.
Les thérapies complémentaires les plus répandues sont:
Acupuncture: Les origines de l’acupuncture sont à chercher dans la médecine chinoise traditionnelle, qui a utilisé l’acupuncture pendant des milliers d’années. Elle se base sur le principe que la santé dérive du flux d’énergie intérieure qui passe dans le corps. En insérant des petites aiguilles sur la peau à des points précis du corps, les déséquilibres peuvent être corrigés.
Technique « Alexander » : Basée sur la façon dont les individus se servent de leur corps, cette technique apprend aux personnes de nouvelles manières de l’utiliser pour les mêmes usages, tout en améliorant l’équilibre, la coordination et la conscience. En apprenant à rester debout et à effectuer des mouvements correctement, les patients arrivent à faire bouger leur corps sans douleur et à faire diminuer les souffrances causées par une posture incorrecte.
Chiropratique: Il s’agit d’une thérapie complémentaire qui a beaucoup gagné en crédibilité ces dernières années de la part de la communauté médicale. Elle vise à atténuer la douleur en se concentrant sur les problèmes mécaniques des articulations, en particulier de l’épine dorsale. Les chiropraticiens utilisent les mains pour ajuster les articulations de l’épine et les autres parties du corps dont les mouvements sont restreints et limités. Si les chiropracteurs ne peuvent réparer complètement les articulations frappés par l’arthrite, des séances régulières permettent d’accroître la mobilité des articulations en réduisant la douleur et en ralentissant l’apparition d’autres problèmes.
Hydrothérapie: Cette thérapie qui consiste à faire des exercices dans l’eau chaude permet aux personnes qui souffrent d’arthrite de soulager les muscles et articulations. La température élevée de l’eau aide les muscles à se relaxer et facilite la disparition de la douleur, tout en permettant au patient de se détendre. L’eau facilitant par ailleurs le mouvement la mobilité des articulations devrait en bénéficie aussi
Massage: Le massage n’est pas qu’une pratique de bien-être. C’est aussi un outil thérapeutique, qui permet de détendre les muscles rigides avec des mouvements lents et doux et peut en améliorer la vitalité en utilisant des mouvements plus forts et rapides. Le massage permet également d’augmenter le flux de sang dans le corps et éliminer les tensions musculaires. Enfin, du point de vue psychologique, un bon massage permet de se relaxer et de se sentir mieux.
Réflexologie: les réflexologues pensent que la stimulation de certaines zones des pieds peut faciliter le passage de l’énergie vitale, soulager le stress et permettre au corps de se soigner sans traitement médicamenteux. La thérapie consiste en pressions appliquées sur certaines parties du corps pouvant produire des effets positifs sur d’autres parties. Les spécialistes exercent ces pressions avec les doigts ou les pouces.
Yoga: Le yoga est une discipline qui permet d’augmenter la souplesse et la force du corps ainsi que la vitalité de l’esprit. Il peut aider à améliorer la posture, la tonicité des muscles et le mouvement. Le yoga peut également aider à se relaxer. Les positions du yoga ont évolué au fil des ans. Certaines d’entre elles permettent d’aider efficacement le corps à se détendre et de rééquilibrer l’épine dorsale (le centre structurel et nerveux du corps). Les positions « asanas » qui font bouger le corps dans différentes directions combinées avec la respiration yoga, stimulent les muscles, les articulations, ainsi que la circulation, la digestion et le système nerveux et endocrinien
Laisser évoluer la maladie sans se soigner expose le malade à une dégradation rapide de sa situation. Un traitement précoce et adapté permet au contraire d’assurer une qualité de vie sur le long terme. Les études montrent en effet que les patients adoptant une posture pro-active dans le traitement arrivent à minimiser la douleur, et continuent de pratiquer leurs activités favorites longtemps après l’arrivée de la maladie.
Gestion individuelle
Avoir un rôle actif dans le traitement de la pathologie consiste à :
- Prendre en charge vos problèmes de santé (prendre vos médicaments, faire les exercices, aller voir votre médecin, changer de régime)
Participez aux soins en vous informant sur votre état de santé. Informez-vous auprès des professionnels, posez des questions, dites quelles sont vos préférences…
- Continuez vos activités le plus normalement possible (travail, vie quotidienne, vie sociale, etc.)
Continuez à faire les choses qui comptent pour vous, quitte à adapter vos pratiques à vos capacités.
- Gérer vos variations d’humeur (les variations d’humeur liées à la maladie, comme la colère, les angoisses, les attentes et les questions en lien avec l’incertitude du futur, et la dépression. Les changements peuvent affecter les relations avec l’entourage familial et amical. Les changements d’humeur et les fluctuations émotionnelles sont normaux et font partie de la vie de tout le monde.
Cycle Douleur/Fatigue
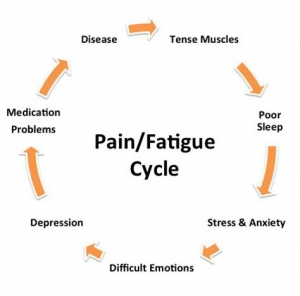 Beaucoup de personnes pensent que tous leurs symptômes sont l’effet d’une seule cause : l’arthrite. Mais il peut s’agir d’un enchaînement d’effets liés les uns aux autres. Par exemple, la douleur peut causer l’anxiété, qui à son tour génère des problèmes de sommeil qui entraînent une dépression empêchant la personne de prendre ses médicaments, alimentant encore une fois la douleur et la fatigue. Le cycle douleur fatigue crée un cercle vicieux qui font de la fibromyalgie et de l’arthrite des maladies difficiles. Pour tenter de vivre au mieux avec ces maladies, quelques conseils généraux.
Beaucoup de personnes pensent que tous leurs symptômes sont l’effet d’une seule cause : l’arthrite. Mais il peut s’agir d’un enchaînement d’effets liés les uns aux autres. Par exemple, la douleur peut causer l’anxiété, qui à son tour génère des problèmes de sommeil qui entraînent une dépression empêchant la personne de prendre ses médicaments, alimentant encore une fois la douleur et la fatigue. Le cycle douleur fatigue crée un cercle vicieux qui font de la fibromyalgie et de l’arthrite des maladies difficiles. Pour tenter de vivre au mieux avec ces maladies, quelques conseils généraux.
- Traiter la douleur dès qu’elle se manifeste est l’option à privilégier. N’attendez pas de voir si la douleur augmente. Faites quelque chose dès que vous avez mal.
- N’attendez pas que la douleur passe complètement avant de recommencer à faire les choses que vous aimez. Ces pratiques sont bonnes pour votre moral et donc pour votre santé.
Boîte à outils individuelle
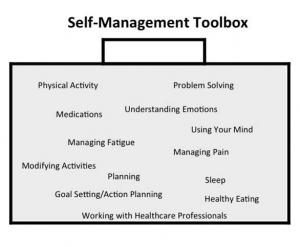 Une gestion individuelle de l’arthrite demande une combinaison d’activités et de tâches qui doivent être accomplies pas les patients eux-mêmes. Dans cette perspective, on peut utiliser le mot « boîte à outils » pour décrire ce dont on a besoin pour gérer au mieux la pathologie (voir image ci-dessous). Et il est possible de faire beaucoup de choses pour soulager la fatigue ou la douleur en utilisant et combinant les techniques de votre « boîte à outils » : outre, les médicaments, les exercices physiques et une bonne alimentation, continuer à planifier les activités, sortir, conserver des activités intellectuelles…
Une gestion individuelle de l’arthrite demande une combinaison d’activités et de tâches qui doivent être accomplies pas les patients eux-mêmes. Dans cette perspective, on peut utiliser le mot « boîte à outils » pour décrire ce dont on a besoin pour gérer au mieux la pathologie (voir image ci-dessous). Et il est possible de faire beaucoup de choses pour soulager la fatigue ou la douleur en utilisant et combinant les techniques de votre « boîte à outils » : outre, les médicaments, les exercices physiques et une bonne alimentation, continuer à planifier les activités, sortir, conserver des activités intellectuelles…
Faire des exercices et rester actif peut vous aider à améliorer votre état santé sans endommager les articulations. A travers les mouvements des articulations, le cartilage absorbe les substances nutritionnelles et élimine les déchets. Un poids équilibré est également important pour gérer l’arthrite. Par exemple, perdre 1 kg fait diminuer la pression sur votre genou de 4 kg ? D’autre part, en gérant bien vos activités physiques, vous pourrez améliorer l’état de vos articulations tout en contribuant à mieux être général.
En complément de votre traitement, la pratique d’une activité physique régulière et modérée peut apporter bon nombres de bénéfices, et notamment :
- Réduction de la douleur et de la rigidité
- Renforcement des muscles, des ligaments et du cartilage
- Renforcement des genoux
- Amélioration de la souplesse et du mouvement des articulations
- Amélioration de l’équilibre
- Force et énergie pendant la journée
- Contrôle du poids
- Amélioration de la qualité du sommeil
- Amélioration de la sensation de bien-être
- Amélioration des capacités de gestion du stress
- Meilleure résistance du cœur et des poumons
- Pression sanguine mineure et niveaux inférieurs de cholestérol
Régime alimentaire
Il n’y a pas de régime alimentaire spécifique pour les personnes souffrant d’arthrite mais une alimentation équilibrée et un poids dans la norme sont favorables à la lutte contre les symptômes de l’arthrite et au maintien d’une bonne condition physique. Si vous êtes en sous poids, une alimentation équilibrée devrait vous aider à prendre quelques kilos. Voici quelques conseils concernant l’alimentation.
- Quoi manger
- Etre en surpoids
- Contrôler votre régime
- Interrompre le régime
Quoi manger
Il y a beaucoup d’informations contradictoires concernant l’arthrite et la capacité de certains aliments d’aider ou pas les patients. Même si certains aliments ont des effets plus bénéfiques que d’autres il est fondamental de maintenir une alimentation équilibrée, pour fournir au corps toutes les substances nutritionnelles dont il a besoin. En particulier, il faudra limiter les sucres, les matières grasses, augmenter la consommation de fruits et légumes, ainsi que de poissons huileux, et faire le plein de calcium et d’aliments riches en fer. Et, au-delà des conseils que les uns et les autres pourraient vous donner, n’oubliez pas, que chacun a des réactions différentes, et que vous même savez ce qui est mieux pour vous.
Etre en surpoids
Avoir un poids excessif est un phénomène assez répandu pour les personnes atteintes d’arthrite. Certains médicaments, comme les stéroïdes, peuvent en effet causer une prise de poids alors que d’autres médicaments, comme les anti-inflammatoires (NSAIDs), peuvent endommager l’estomac, compliquant ainsi d’autant les choix alimentaires. Les patients qui n’arrivent pas à faire les activités prescrites ni à préparer un repas frais, sont plus exposées au risque de prendre du poids. D’autres personnes, au contraire, sont trop fatiguées pour manger, ce qui entraîne une perte de poids et augmente encore la fatigue. Contrôler son poids est souvent la façon la plus efficace de réduire les symptômes de l’arthrite. Même une petite perte de poids peut réduire la pression sur les hanches, le dos, les genoux et les pieds.
Le juste poids peut être atteint en cherchant l’équilibre entre les calories et l’énergie que nous dépensons pour nos tâches quotidiennes. Chaque personne a des besoins différents, selon son âge, son sexe, sa taille et ses activités quotidiennes. La quantité moyenne de kilocalories est de 2000 pour une femme active et de 2500 pour un homme actif. Si vous devez prendre du poids, mangez des portions plus grandes. Il ne s’agit pas de manger davantage de frites et de chocolat, ce qui n’est pas bon sur le long terme). Variez plutôt les plaisirs, comme manger du pain au petit déjeuner ou une portion plus grande de riz ou de pâtes.
Contrôler son alimentation
Beaucoup d’aliments, surtout les aliments traités, contiennent de la matière grasse cachée, ainsi que du sucre et du sel. Préparer votre repas vous-même, vous aidera à contrôler ce que vous mangez. Si vous n’avez pas l’habitude de cuisiner mais que vous avez besoin de perdre du poids, préférez la version « light » des aliments au supermarché, et contrôlez les calories et le sel contenus dans les aliments. Vous devez consulter votre médecin r avant de commencer à suivre un régime afin que celui-ci soir vraiment bénéfique : une perte de poids trop rapide peut en effet être dommageable eu bon fonctionnement de l’organisme.
Perdre du poids
Suivre un régime alimentaire équilibré signifie manger beaucoup d’aliments différents et organisés selon les groupes alimentaires suivants :
- Beaucoup de fruits et légumes
- Beaucoup de fibres et d’amidon
- Peu de sel et de matière grasse
- Peu de sucre
Un régime équilibré contient des hydrates de carbone, des protéines, de la matière grasse, des vitamines et minéraux, et des fibres. Les hydrates de carbone nous fournissent l’énergie. Les protéines sont essentielles pour le développement et la réparation du corps alors que les vitamines et les minéraux permettent au corps de bien fonctionner. Bien qu’une alimentation trop riche en matière grasse soit déconseillée, notre corps a besoin de gras, car il nous apporte de l’énergie et nous aide à absorber certaines vitamines. Les fibres quant à elles nous aident à préserver la santé de l’intestin (en particulier pour ceux qui ont un transit intestinal lent parce qu’ils ne peuvent pas bouger ou à cause de la prise de certains médicaments).
Les aliments sont divisés en cinq groupes différents. Le diagramme ci-dessous ( ???) montre la proportion que nous devrions respecter par rapport à ces groupes dans notre régime alimentaire. Il n’est pas nécessaire de respecter cette pyramide à chaque repas, mais il est important de respecter les proportions sur une journée ou sur une semaine.
- Pain, céréales et pommes de terre
- Fruits et légumes
- Viande, poisson et alternatives
- Produits laitiers
- Produits gras et sucrés
Accompagner une personne qui souffre d’arthrite peut être difficile puisqu’il est question de stimuler la personne sans toutefois faire les choses à sa place. En effet, comme tout un chacun, les personnes atteintes d’arthrite souhaitent continuer à vivre leur vie. Il s’agit donc de respecter ce désir d’indépendance et accepter que votre aide ne soit pas toujours requise. Il est donc important d’être attentif aux signaux que la personne vous envoie et ne pas insister pour l’aider à accomplir certaines activités qu’elle tient à réaliser seule ? Si une personne se lève d’une chaise toute seule, ne vous précipitez pas pour l’aider, à moins qu’elle soit vraiment en difficulté et demande elle-même de l’aide.
Ostéoporose
L’ostéoporose est une maladie des os qui entraîne une réduction du calcium et des minéraux dans les os, qui s’affaiblissent et se cassent dès lors plus facilement. Chez les femmes, l’ostéoporose est généralement considérée comme une conséquence directe de la ménopause. Il y a en effet un lien fort entre la production d’œstrogènes et le mécanisme de régénération des tissus des os.
Quand la dégradation des tissus est avancée, les symptômes de l’ostéoporose se révèlent et il existe un risque plus important de fracture. La fracture la plus fréquente est celle de l’os fémoral. Quand l’ostéoporose atteint la colonne vertébrale, cela peut entraîner une réduction de la stature. La personne peut alors devenir courbée. Chez les personnes âgées, l’ostéoporose est souvent accompagnée de douleurs lombaires. Le diagnostic peut être effectué aux rayons X, à travers l’analyse de la densité des os, ou bien par des techniques plus sophistiquées, comme par scanner. D’un point de vue pharmacologique, cette pathologie est sensible aux médicaments qui contiennent du calcium, des œstrogènes, et de la vitamine D.
Maladies des yeux
Cette partie traite des pathologies qui affectent la vue et l’ouïe et provoquent des déficiences sensorielles. La cataracte est causée par l’âge, lors du durcissement du cristallin (une sorte de « lentille » dans l’œil).
La cataracte ne provoque pas de douleur ou d’inflammation. Les premiers symptômes peuvent être une légère brume de la vue, une vision de lignes foncées se déplaçant de la périphérie vers le centre du cristallin, ou bien de petits points qui rendent le cristallin opaque. D’autres symptômes peuvent être la vision double ou multiple d’un seul objet, ou encore la réduction progressive de la vue, qui donne un aspect vitreux aux choses et aux gens que l’on regarde. La cataracte, dans les cas les plus sévères, peut amener à une perte complète de la vue. La thérapie la plus efficace est actuellement la chirurgie.
La dégénérescence maculaire liée à l’âge (DMLA) est une pathologie qui affecte la partie centrale de la rétine. Cette pathologie progressive est la cause de cécité la plus répandue chez les patients âgés de plus de 60 ans. La pathologie cause une vision affaiblie et déformée ainsi qu’une réduction de la vision centrale. Son évolution est très lente. Les difficultés rencontrées par les personnes âgées qui en sont atteintes sont nombreuses et de plusieurs types:
- Problèmes à s’orienter dans l’espace sans points de repère précis
- Hésitation dans la marche
- Tendance à réduire les mouvements et donc potentiellement l’autonomie une certaine indépendance
- Manque de confiance en soi
- Risque de marginalisation, si la personne n’est pas assez intégrée dans son environnement social et n’a pas connaissance des services d’accompagnement à proximité
- Tendance à ne pas suffisamment utiliser la vue résiduelle (surtout chez les personnes âgées malvoyantes) du fait de l’appréhension psychologique de la cécité
- Utilisation insuffisante de la canne pour bouger et se déplacer
Surdité
Une réduction de l’ouïe peut être provoquée par différentes causes : une altération de la transmission du son dans l’oreille externe et dans l’oreille moyenne (hypoacousie ou surdité de transmission) ou une difficulté dans la capacité de l’oreille interne à percevoir un son et de le transformer en impulsion nerveuse (hypoacousie perceptive ou nerveuse – hypoacousie sensorielle). La forme la plus connue de réduction de l’ouïe est causée par l’âge. L’étendue de la perte peut varier énormément d’un individu à l’autre et concerne d’avantage les hommes. Le type de surdité le plus répandu chez les personnes âgées est la presbyacousie, due à la détérioration des cellules ciliées recouvrant la cochlée de l’oreille interne. Ces cellules ont pour fonction d’envoyer l’impulsion nerveuse à la région du cerveau qui reçoit et élabore les sons. Elles peuvent être endommagées par un accident ou par l’exposition à des sons très forts, par exemple. Selon les diagnostics, une prothèse auditive permet de résoudre le problème partiellement ou totalement. Le choix du type de prothèse dépend de la nature de la lésion, que seuls les professionnels sont en mesure d’évaluer. C’est également eux qui assureront l’installation de la prothèse pour un résultat optimal. Il est parfois nécessaire d’accompagner la prothèse avec une réhabilitation acoustique ; il s’agit d’exercices de lecture des mouvements des lèvres. L’impact de ce type de handicap est l’isolement social auxquelles les personnes sont exposés.
Le diabète
Le diabète est une maladie chronique, due au fait que l’organisme se trouve incapable de produire ou d’utiliser complètement une hormone appelée «insuline», ce qui provoque des problèmes de métabolisme. Il existe deux types de diabète : le diabète I, aussi appelé « diabète mellite », durant lequel la production d’insuline s’arrête complètement, et le diabète II, pour lequel l’organisme produit une quantité insuffisante d’insuline ou n’arrive pas à l’utiliser. Cette dernière typologie est appelée aussi « diabète sénile » car il affecte plus souvent les personnes âgées, surtout celles qui sont en situation de surpoids. Lorsqu’elles ne sont pas soignées par un traitement à base d’insuline, les conséquences peuvent être importantes et peuvent amener au décès. Dans les deux types de diabète, le manque d’insuline peut également provoquer des maladies aux reins, ou bien endommager la vue (s’il y a rupture des vaisseaux sanguins de la rétine) ainsi que l’opacification du cristallin (cataracte diabétique).
L’alimentation est cruciale pour les personnes diabétiques et donc, parfois, une bonne alimentation est suffisante pour contrôler la glycémie et éviter les médicaments. Dans la partie didactique consacrée à l’alimentation, nous examinerons cet aspect de façon plus détaillée, et nous montrerons pourquoi il est si important de contrôler la quantité de sucre, d’hydrates de carbone et de calories.
L'hypertension
Le mot «hypertension» signifie une pression sanguine qui se maintient constamment au-dessus de la norme. Ces valeurs sont d’environ 120-130 mm Hg pour la pression systolique («maximum») et de 70-80 pour la pression diastolique («minimal»). Pour avoir une hypertension au sens médical, la pression artérielle maximale doit dépasser 160 mm Hg et la minimale les 95 mm Hg. Bien que l’hypertension frappe les personnes de tout âge, elle affecte néanmoins un pourcentage très élevé de personnes âgées. La pression sanguine élevée, en particulier, est un facteur de risque pour les accidents vasculaires et les infarctus du myocarde. Généralement, la thérapie médicamenteuse s’accompagne d’un régime alimentaire pauvre en matière grasse, sel et alcool mais riche en potassium, calcium, magnésium et fibres. Au-delà du régime, Il est également important de pratiquer une activité physique. Dans la plupart des cas, l’hypertension peut être soignée par une thérapie médicamenteuse.
Les escarres
L’escarre peut survenir lorsqu’une personne est amenée à rester immobile pendant longtemps du fait d’une autre pathologie par exemple. L’immobilité provoque une pression qui irrite les tissus du corps et altère la circulation régulière du sang. Les tissus de la peau qui ne reçoivent pas assez d’oxygène se nécrosent et meurent, ce qui provoque des escarres. Normalement, les escarres se forment graduellement dans les régions du corps où les os sont plus protubérants, comme le bassin et les fesses en particulier, mais aussi les talons et les hanches. Il est important de les reconnaître et d’être informés sur les facteurs de risque : si elles ne sont pas soignées, les escarres peuvent avoir des conséquences très sérieuses, et une fois formées, elles peuvent être difficiles à éliminer. A titre préventif, nous vous proposons quelques recommandations mais nous vous invitons à en parler rapidement à un professionnel.
Escarres : la prévention
- Eviter la station allongée au lit pendant plus de deux heures : il convient de se tourner et d’alterner différentes positions. Si la personne malade est confinée sur un fauteuil roulant, i est important qu’il/elle puisse bouger les bras.
- Eviter d’utiliser des draps lourds, en préférant les draps souples et légers.
- Eviter de mettre une alèse en plastique sous les draps car cela empêche la transpiration de la peau.
- Eviter de laisser les draps mouillés de sueur ou d’urine.
- La personne atteinte d’escarres doivent éviter de porter des vêtements avec des boutons ou un élastique, pouvant être à l’origine d’irritations.
- Remplacer le matelas traditionnel par un matelas anti-escarres (matelas spécifique pour les personnes exposées au risque d’escarres) et utiliser un coussin en latex anti-escarres quand la personne est assise). Ces produits sont remboursables par la Sécurité Sociale.
- S’assurer, après chaque repas, de ne pas laisser des résidus de nourriture sur le matelas car ils peuvent irriter la peau.
- Contrôler une fois par jour l’état de la peau, et plus précisément aux endroits sensibles.
- Nettoyer la peau avec des substances émollientes et appliquez des crèmes hydratantes.
- Faites attention à l’alimentation : qui doit être équilibrée et hypercalorique.
L'incontinence urinaire
L’incontinence urinaire est la perte incontrôlée et involontaire d’urine. Il s’agit d’un état clinique qui n’a aucun effet sur la durée de vie. Très handicapant socialement, il conditionne les relations sociales de manière très forte. L’incontinence urinaire est une pathologie liée à la détérioration des fonctions organiques, surtout chez les personnes âgées. Beaucoup d’entre elles sont touchées par l’« incontinence d’urgence », c’est-à-dire la perte involontaire d’urine provoquée par un besoin urgent d’uriner. Cela arrive lorsque le cerveau reçoit les signaux lui indiquant d’uriner et que cela devient irrépressible. Le besoin d’uriner devient alors fréquent. L’hygiène est fondamentale pour les personnes atteintes d’incontinence urinaire. L’irritation due à l’urine, ainsi que le frottement des serviettes ou d’instruments non adaptés, peut irriter la peau et former des escarres. Il est donc important que la personne atteinte d’incontinence urinaire se change fréquemment pendant la journée et que la peau soit suffisamment hydratée.
L’aide et les soins à domicile
Pour favoriser le plus longtemps possible la vie à domicile des personnes âgées de plus de 60 ans, il existe de nombreux outils et dispositifs. Tour d’horizon des solutions proposées…
Les services d’aide et de maintien à domicile
Ces prestations s’inscrivent dans un projet individualisé d’aide et d’accompagnement élaboré à partir d’une évaluation globale des besoins de la personne. Elles concourent au soutien à domicile, à la préservation ou la restauration de l’autonomie dans l’exercice des activités de la vie quotidienne, au maintien et au développement des activités sociales et des liens avec l’entourage.
Aides aux actes essentiels de la vie quotidienne
Les services d’aide à domicile (SAAD) assurent au domicile des personnes des aides aux actes essentiels de la vie quotidienne (aide à la vie quotidienne, soutien relationnel et social, aide pour les toilettes, accompagnement à la promenade et aux courses…).
Soins à domicile
Les services de soins infirmiers à domicile (SSIAD) assurent les actes de soins réalisés sur prescription médicale (soins infirmiers de surveillance médicale, soins d’assistance pour la toilette et l’hygiène, soins paramédicaux).
La demande est faite par le médecin traitant, qui prescrit une admission. Elle est ensuite envoyée à la caisse d’assurance maladie de la personne concernée. En cas de non réponse dans un délai de 10 jours, elle est considérée comme acceptée. En cas d’urgence, les soins peuvent débuter avant l’expiration de ce délai.
Les soins sont pris en charge à 100 % par la sécurité sociale. Toutefois, les frais de kinésithérapie sont souvent payés à l’acte (non compris dans le forfait du service de soins à domicile). Quant aux honoraires des médecins et autres intervenants extérieurs, ainsi que les achats de médicaments, ils sont remboursés aux conditions normales.
>>Pour obtenir des informations sur les soins à domicile :
– Consultez le médecin traitant de la personne accompagnée
– Consultez votre caisse primaire d’assurance maladie : http://www.ameli.fr/assures/votre-caisse/index.php
Garde à domicile
Véritable solution de répit pour les aidants, la garde à domicile se caractérise par un professionnel qui se rend au domicile de la personne accompagnée afin d’apporter une surveillance.
Cet accompagnement peut se faire de façon continue, ou à fréquence régulière. Dans ce second cas, elle est alors appelé garde itinérante. Qu’elle soit de jour ou de nuit, la mission de la garde itinérante est “d’assurer une présence, de rassurer, de soutenir psychologiquement et de permettre une intervention rapide en cas d’appel. Il peut être proposé des visites programmées permettant notamment une aide au coucher ou au lever, auxquelles s’ajoutent des interventions à la demande du bénéficiaire, en général par l’intermédiaire d’un service de téléassistance.” (Extrait de la circulaire du 30 mars 2005 – Plan Alzheimer).
Modes d’intervention
Trois modes d’intervention sont possibles pour les professionnels de l’aide à domicile : le mode prestataire, mandataire et gré à gré (ou emploi direct).
Pour en savoir plus sur les différences entre ces trois modes d’intervention, ainsi que sur leurs avantages et inconvénients.
- Pour trouver un service prestataire, il existe plusieurs fédérations :
ADESSADOMICILE
ADMR Union Nationale
FNAAFP-CSF
UNA - Pour plus d’informations sur le mode mandataire : http://generation-mandataires.fr/
- Pour plus d’informations sur le statut de particulier-employeur (mode gré à gré) :
– Les Centres de Ressources UNA
– Le portail officiel de l’emploi entre particuliers
Il s’avère parfois nécessaire de procéder à la modification de l’aménagement du logement d’un proche qui éprouve des difficultés à se déplacer. Qu’il soit question d’éviter les chutes, de permettre l’accessibilité à certaines parties du logement, de faciliter certains actes de la vie quotidienne, ou encore qu’il s’agisse d’une demande des professionnels.
De nombreuses aides techniques permettent d’adapter le logement afin de compenser les incapacités (domotique, mobilier adapté…).
> Pour en savoir plus : www.handicat.com
Nouvelles technologies : téléassistance, vidéovigilance
Vous pouvez aussi retrouver des informations dans l’étude de la DREES n°823 de décembre 2012 :
Vieillir chez soi : usages et besoins des aides techniques et des aménagements du logement
L’allocation personnalisée d’autonomie (APA)
Principale aide versée aux personnes dépendantes âgées de plus de 60 ans, l’APA a pour objectif de financer des services d’aide à la personne favorisant leur autonomie.
Que la personne âgée dépendante vive seule, à votre domicile ou en établissement spécialisé, elle continuera à percevoir l’APA.
> En savoir plus
Guide de financement du maintien à domicile
Il existe un guide sur le financement du maintien à domicile des séniors. Très bien fait, il recense les besoins, les aides pour y répondre, ainsi que les principaux interlocuteurs.
> En savoir plus
Vous pouvez également faire appel aux aides sociales, à votre caisse de retraite (de base ou complémentaire)
Pour avoir plus d’informations sur les solutions proposées proche de chez vous, vous pouvez vous adresser :
- Au Centre Local d’Information et de Coordination (CLIC)
- Au Conseil Général de votre département
- Au Centre Communal d’Action Sociale (CCAS) de votre ville
ZOOM : Si votre proche vit à domicile, il est possible de faire appel à l’accueil temporaire. Il vous permettra, via l’accueil de votre proche en établissement, de disposer de temps libre. Et pour votre proche, cela favorisera le lien social. Plusieurs solutions existent.
Last Updated on December 7, 2021





